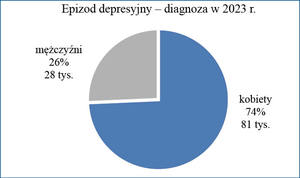
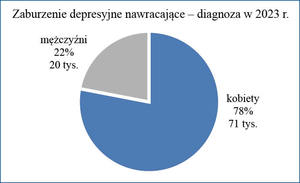
Co roku coraz więcej osób zapada na zaburzenia depresyjne. Raport opracowany przez Narodowy Fundusz Zdrowia wskazuje, iż w 2023 r. u 109 tys. osób zdiagnozowano epizod depresyjny, natomiast 91 tys. osób dowiedziało się, że cierpi z powodu zaburzeń depresyjnych nawracających. Łącznie ze świadczeń medycznych w związku z rozpoznaniem depresji, jako choroby głównej bądź współwystępującej, w 2023 r. skorzystało ponad 662 tys. osób (część osób z ww. grupy kontynuowała leczenie związane z diagnozą otrzymaną we wcześniejszych latach). Niestety, nie wszyscy chorzy na depresję poszukują dla siebie profesjonalnej pomocy. Szacuje się, że w Polsce na depresję może chorować nawet 1,2 mln osób, co w zestawieniu z raportem NFZ może stanowić podstawę do postawienia tezy, iż znaczna część osób nie zgłasza się do lekarza. Światowa Organizacja Zdrowia zakłada, iż do roku 2030 depresja stanie się najczęściej występującą chorobą na świecie. Niewątpliwie w gronie bliskich nam osób, zarówno w środowisku policyjnym, jak i poza nim, coraz częściej będą pojawiały się osoby zmagające się z depresją. Zarządzenie nr 805 Komendanta Głównego Policji z dnia 31 grudnia 2003 r. w sprawie „Zasad etyki zawodowej policjanta” (Dz. Urz. KGP z 2004 r. Nr 1, poz. 3) w § 15 wskazuje, iż: „Policjant powinien w miarę możliwości udzielać pomocy innym policjantom w realizacji zadań służbowych oraz wspierać w rozwiązywaniu ich problemów osobistych”. Istotne zatem jest, abyśmy znali podstawowe informacje na temat depresji i wiedzieli, w jaki sposób możemy wspierać osoby chore, a które nasze „dobre” rady nie są wskazane.
Objawy depresji
Wiele osób zastanawia się, jak odróżnić emocje doświadczane niekiedy przez każdego z nas (takie jak smutek, przygnębienie) od objawów wskazujących na występowanie depresji. Podstawowa różnica między „zwykłym” smutkiem a depresją dotyczy czasu trwania i nasilenia pogorszonego nastroju. Zarówno Międzynarodowa Klasyfikacja Chorób ICD-10, jak i klasyfikacja DSM V wskazują, iż aby stwierdzić występowanie epizodu depresyjnego, gorsze samopoczucie psychiczne musi występować przez co najmniej dwa tygodnie. Klasyfikacja DSM V dodatkowo podkreśla, iż obniżony nastrój pojawia się niemal codziennie i utrzymuje przez większość dnia, a występujące objawy są przyczyną cierpienia lub upośledzenia w funkcjonowaniu społecznym, zawodowym lub w innych ważnych obszarach funkcjonowania. Obie klasyfikacje wskazują, że osiowe (główne) objawy depresji to:
- obniżenie nastroju (odczuwanie smutku, przygnębienia),
- anhedonia, czyli brak umiejętności odczuwania przyjemności, brak satysfakcji z aktywności, które wcześniej sprawiały radość,
- spadek energii, zmniejszenie aktywności, wzmożona męczliwość, spadek motywacji do działania.
Ponadto przy depresji mogą wystąpić dodatkowo objawy takie, jak:
- osłabienie koncentracji i uwagi,
- niska samoocena,
- niskie poczucie własnej wartości, nieracjonalne poczucie winy,
- pesymistyczne, czarne widzenie przyszłości, lęk i zamartwianie się o przyszłość,
- myśli i czyny samobójcze,
- zaburzenia snu (np. trudności w zasypianiu i bezsenność, wybudzanie się w nocy lub nadmierna senność),
- zmiany w zakresie apetytu (brak apetytu, utrata wagi lub nadmierny apetyt i wzrost masy ciała),
- pobudzenie psychoruchowe lub spowolnienie.
Warto podkreślić, że wymienione powyżej objawy nie powinny służyć do samodzielnego diagnozowania. Niepokojące objawy zawsze należy skonsultować z lekarzem, gdyż pogorszenie samopoczucia psychicznego może wskazywać również na inne choroby. Osobą kompetentną, posiadającą odpowiednie wykształcenie, merytoryczną wiedzę i doświadczenie zawodowe niezbędne do stawiania fachowej diagnozy dotyczącej stanu zdrowia psychicznego zawsze będzie lekarz psychiatra.
Przyczyny depresji. Depresja w ujęciu terapii poznawczo-behawioralnej
Depresja może mieć różne przyczyny. Teorie biologiczne zakładają, iż u chorych na depresję występują zaburzenia w wydzielaniu neuroprzekaźników takich, jak m.in. serotonina, noradrenalina, dopamina. Znaczenie mogą mieć również predyspozycje genetyczne – badania przytoczone przez Constance Hammen wskazują, iż ryzyko wystąpienia depresji wzrasta, jeśli mamy osoby chore wśród krewnych pierwszego stopnia. Czynniki psychologiczne wskazują natomiast, że depresja może wiązać się z traumą, doświadczeniem żałoby, straty, zawodów emocjonalnych. Samotność, brak wsparcia ze strony bliskich osób, niski status społeczno-ekonomiczny, zaliczane do czynników społecznych, również zwiększają ryzyko występowania depresji. Ogólny stan zdrowia także wpływa na ewentualne pojawienie się stanów depresyjnych. Objawy depresyjne mogą występować w przebiegu innych zaburzeń psychicznych, depresja bywa również chorobą współwystępującą przy chorobach somatycznych. Szczególnie narażeni są pacjenci onkologiczni, a sama depresja negatywnie wpływa na rokowania i leczenie pacjentów z ww. grupy.
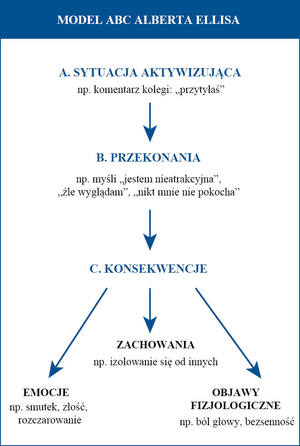
Wymienione powyżej przyczyny nie tłumaczą w pełni, dlaczego niektóre osoby chorują na depresję, podczas gdy inne w podobnej sytuacji (przy podobnych doświadczeniach życiowych, porównywalnym stanie zdrowia czy zbliżonych cechach osobowości) cieszą się zdrowiem psychicznym. Wyjaśnienie tego zjawiska może nieść terapia poznawczo-behawioralna. Już pod koniec lat 50. Albert Ellis stworzył model ABC tłumaczący powstawanie zaburzeń psychicznych. W myśl jego teorii A oznacza sytuacje i wydarzenia, B utrwalone myśli i przekonania osoby na temat siebie, innych i świata, natomiast C konsekwencje myśli (np. emocje, objawy fizjologiczne, zachowania). Wyobraźmy sobie sytuację, kiedy kobieta mająca niską samoocenę słyszy krytyczną uwagę na temat swojego wyglądu (A), co aktywuje jej przekonania o tym, że jest nieatrakcyjna i bezwartościowa (B) i finalnie powoduje smutek, płacz, bezsenność i izolowanie się od ludzi (C). Aaron Beck, amerykański psychiatra uważany za prekursora terapii poznawczo-behawioralnej, rozwinął zagadnienie myśli wpływających na powstawanie zaburzeń psychicznych. Stworzył koncepcję tak zwanej triady depresyjnej, według której u osób chorujących na depresję występuje:
- negatywny obraz siebie,
- negatywny obraz otaczającej rzeczywistości,
- negatywna wizja przyszłości.
Ważnym elementem teorii Becka są tzw. zniekształcenia poznawcze nazywane inaczej błędami w myśleniu. Aaron Beck wymienił 12 rodzajów błędów w myśleniu, wpływających na pogorszenie samopoczucia psychicznego:
- myślenie w kategoriach wszystko albo nic – myślenie w kategoriach dwóch skrajności, bez dostrzegania opcji pośrednich, np. „albo odniosę znaczący sukces w życiu, albo zostanę nieudacznikiem”;
- katastrofizacja – przewidywanie negatywnych zdarzeń w przyszłości, bez brania pod uwagę innych, bardziej optymistycznych możliwości, np. „mój mąż nie odbiera telefonu, pewnie miał wypadek samochodowy”;
- lekceważenie lub pomijanie pozytywnych informacji – pomijanie znaczenia pozytywnych doświadczeń, cech; umniejszanie swoich sukcesów, osiągnięć, np. „dobrze zdałam egzamin, ale to nie znaczy, że jestem inteligentna; po prostu miałam szczęście”;
- uzasadnienie emocjonalne – zakładanie, że coś jest prawdą, gdyż tak „czujemy”; pomijanie dowodów przeczących naszej tezie, np. „za chwilę stanie się coś okropnego, czuję to”;
- etykietowanie – przypisywanie sobie lub innym sztywnych etykiet, bez całościowego podejścia do człowieka, np. „jestem głupi”;
- wyolbrzymianie lub umniejszanie – oceniając siebie, innych lub sytuację, wyolbrzymiamy negatywne aspekty, a umniejszamy pozytywne, np. „wyglądam okropnie”, „nie osiągnąłem nic w życiu”;
- filtr mentalny – wybiórcze skupianie się na negatywnym elemencie, zamiast uwzględniania całości, np. „moje życie jest do niczego” (pomijamy np. sukcesy zawodowe);
- czytanie w myślach – zakładamy, że wiemy, co myślą inni; nie bierzemy pod uwagę innych możliwości wytłumaczenia sytuacji, np. „on ma mnie za idiotkę”, „ona mnie nie szanuje”;
- nadmierne uogólnianie – wyciąganie ogólnych wniosków na podstawie jednostkowej sytuacji, np. „wszyscy mężczyźni są tacy sami”;
- personalizacja – odnoszenie wszystkiego do siebie; myślimy, że jesteśmy powodem negatywnych reakcji ze strony innych ludzi; nie bierzemy pod uwagę innych możliwych przyczyn ich zachowania, np. „mąż nie pisze przez cały dzień, pewnie się na mnie o coś obraził”;
- nadużywanie imperatywów – nadużywanie sformułowań typu „muszę”, „powinienem”, np. „muszę być idealną matką”;
- myślenie jednotorowe – widzenie jedynie negatywnych aspektów sytuacji, np. „przeprowadzka do większego miasta to same problemy”.
Wszystkie wyżej wymienione zniekształcenia poznawcze mogą wpływać na rozwój i pogłębianie się depresji bądź innych zaburzeń psychicznych. Umiejętność rozpoznawania błędów w myśleniu i przekształcania ich w bardziej racjonalne myśli może w pozytywny sposób oddziaływać na nasze samopoczucie.
Gdzie szukać pomocy, czyli o leczeniu depresji
Osoba podejrzewająca u siebie depresję może szukać pomocy u psychiatry, psychologa lub psychoterapeuty. Wielu Polaków nadal nie wie, jakie kompetencje mają poszczególni specjaliści i co ich różni. Z tego też względu uważam, że stosowne będzie opisanie różnic między psychologiem, psychiatrą a psychoterapeutą, aby czytelnicy mieli większą świadomość, u kogo można szukać pomocy i w jakim zakresie. Warto nadmienić, iż podstawowe informacje na ten temat można znaleźć na stronie www.pacjent.gov.pl.
Osobą, do której warto w pierwszej kolejności udać się w celu postawienia diagnozy, czy cierpimy na depresję, będzie psychiatra. Psychiatra jest lekarzem, ma zatem możliwość m.in. skierowania na dodatkowe badania, np. laboratoryjne, wystawienia recepty na leki lub zwolnienia lekarskiego czy też skierowania osoby cierpiącej na depresję na leczenie szpitalne. Podstawową metodą leczenia depresji stosowaną przez psychiatrów jest farmakoterapia, czyli leczenie lekami. Leki przeciwdepresyjne regulują poziom neuroprzekaźników (m.in. serotoniny, norepinefryny), co wpływa na poprawę samopoczucia. Dostępne obecnie leki w większości przypadków pozytywnie wpływają na poprawę samopoczucia osoby chorej (np. w przypadku leków takich jak imipramina wskaźniki poprawy nastroju u chorych mieszczą się między 50 a 70%).
Ponadto należy dodać, iż farmakoterapia w przypadku depresji nie działa natychmiastowo – pierwsze zmiany w zakresie samopoczucia pojawiają się po ok. 10–14 dniach regularnego przyjmowania leków, natomiast realna poprawa samopoczucia pojawia się po ok. miesiącu, dwóch regularnego przyjmowania leków. Warto dodać, iż pomoc u lekarza psychiatry można uzyskać bezpłatnie, na NFZ, zapisując się do wybranej poradni zdrowia psychicznego. Nie jest wymagane posiadanie skierowania do lekarza psychiatry. W sytuacjach kryzysowych, wiążących się z realnym zagrożeniem życia i zdrowia (np. myśli i czyny samobójcze), można w trybie pilnym udać się na konsultację psychiatryczną na izbę przyjęć szpitala psychiatrycznego. Warto również pamiętać, iż pracownik cywilny Policji lub funkcjonariusz może uzyskać pomoc lekarza psychiatry za pośrednictwem psychologa policyjnego – w sytuacjach kryzysowych, wymagających szybkiego działania, psycholog policyjny ma możliwość umówienia wizyty w trybie pilnym u psychiatry współpracującego z Policją.
Kolejnym specjalistą, u którego można szukać pomocy, będzie psycholog. Psycholog nie jest lekarzem, dlatego też nie ma możliwości wystawiania recept na leki, kierowania do szpitala itp. Zgodnie z informacjami zawartymi na stronie www.pacjent.gov.pl psycholog zajmuje się diagnozowaniem problemów poprzez prowadzenie wywiadu psychologicznego bądź użycie testów psychologicznych, ponadto oferuje pomoc psychologiczną i wsparcie psychospołeczne. Osoba mianująca się tytułem psychologa powinna ukończyć studia magisterskie z zakresu psychologii. Pomoc psychologiczną można uzyskać bezpłatnie na NFZ, zapisując się do poradni zdrowia psychicznego, jednakże w przypadku osoby dorosłej wymagane jest skierowanie od lekarza (dzieci i młodzież przyjmowane są bez skierowania). Pracownicy cywilni i funkcjonariusze Policji mogą uzyskać pomoc psychologiczną bezpłatnie u psychologów policyjnych (skierowanie nie jest wymagane). W przypadku poszukiwania pomocy psychologicznej prywatnie, poza Policją i poza placówkami mającymi umowę z NFZ, wybierając gabinet psychologiczny, warto zapytać o wykształcenie i doświadczenie zawodowe pracującej tam osoby, gdyż przy obecnym stanie prawnym każda osoba może otworzyć działalność gospodarczą i nazywać ją gabinetem psychologicznym.
Według rządowej strony www.pacjent.gov.pl psychoterapeuta „zajmie się przepracowaniem (…) nasilających się problemów i trudności wywołujących zaburzenia psychiczne i somatyczne. Psychoterapia prowadzona jest według określonej metody i zawsze stanowi element (…) ustalonego planu leczenia. Do psychoterapeuty zgłaszaj się po wcześniejszej wizycie u lekarza lub psychologa. (…). Psychoterapeuta nie musi być z wykształcenia lekarzem ani psychologiem”. Psychoterapeuta powinien ukończyć czteroletni kurs psychoterapii. Wybierając psychoterapeutę pracującego w publicznych placówkach współpracujących z NFZ, mamy pewność, że jest to osoba, która ukończyła wymagane szkolenie i posiada tytuł zawodowy lekarza lub magistra pielęgniarstwa lub psychologii, pedagogiki, resocjalizacji, socjologii. Szukając psychoterapeuty prywatnie, należy zapytać, czy osoba ukończyła 4-letni kurs psychoterapii, jakie posiada wykształcenie, według jakiego nurtu terapeutycznego pracuje, czy prowadzi terapię krótkoterminową, czy długoterminową. Psychoterapia w leczeniu depresji bywa często stosowana w połączeniu z farmakoterapią. W przypadku zaburzeń nastoju szczególnie polecana jest psychoterapia poznawczo-behawioralna. Warto wiedzieć, że można bezpłatnie korzystać z psychoterapii w poradniach zdrowia psychicznego, w przypadku osoby dorosłej potrzebne jest jednak skierowanie od lekarza (dzieci i młodzież przyjmowane są bez skierowania).
Wsparcie osób chorujących na depresję
Obcowanie z osobą dotkniętą depresją może wyzwalać w ludziach różne emocje. Wiele osób zaniepokojonych stanem chorego odczuwa niepokój, współczucie i chęć zaopiekowania się nim. Niestety, nie zawsze osoby chcące wesprzeć bliskiego zmagającego się z depresją robią to we właściwy sposób. Pomoc w takim przypadku wymaga nie tylko empatii, ale także zrozumienia specyfiki choroby i świadomości, jak wpływa ona na człowieka. Bardzo częstym błędem jest zachęcanie chorego do aktywności słowami typu: „weź się w garść”, „nie narzekaj”, „myśl pozytywnie”, „inni mają gorzej”. Tego rodzaju „dobre” rady wynikają z niewiedzy, jak depresja zmienia funkcjonowanie osoby, odbiór rzeczywistości i możliwości podjęcia realnego działania. Takie uwagi sprawiają jedynie, że chory czuje się jeszcze bardziej winny swojego stanu i nie ma ochoty na kontakt z człowiekiem, który sugeruje, że jego emocje są nieważne, że nie ma prawa źle się czuć, że brak aktywności wynika z jego lenistwa. Kolejnym błędem popełnianym przez bliskich osób cierpiących na depresję bywa kwestionowanie zasadności farmakoterapii, sugerowanie, że branie leków może doprowadzić do uzależnienia i przekonywanie, że sama psychoterapia wystarczy, aby poprawić stan psychiczny chorego. Warto pamiętać, że to lekarz psychiatra jest osobą kompetentną do oceny, czy leczenie farmakologiczne bądź hospitalizacja są wskazane. Bliscy chorego nie powinni kwestionować zakresu i sposobu leczenia stosowanego przez lekarza psychiatrę.
W jaki zatem sposób faktycznie wspierać osoby cierpiące na zaburzenia depresyjne? W pierwszej kolejności wskazane jest, abyśmy uzupełnili wiedzę na temat depresji. Ułatwi to zrozumienie chorego i adekwatne reagowanie na jego zachowania i pojawiające się problemy. Niezmiernie ważne jest interweniowanie, gdy chory przejawia myśli czy tendencje samobójcze bądź podejmuje próby targnięcia się na własne życie. W takiej sytuacji, jak również wówczas, gdy stan chorego znacząco się pogarsza, powinniśmy dążyć do pilnej konsultacji z lekarzem psychiatrą, np. pojechać z osobą na izbę przyjęć szpitala psychiatrycznego. Ustawa z dnia 19 sierpnia 1994 r. o ochronie zdrowia psychicznego (Dz. U. z 2022 r. poz. 2123, z późn. zm.) pozwala na leczenie nawet wbrew woli pacjenta w przypadku zagrożenia jego życia czy zdrowia. Należy pamiętać, że mitem jest twierdzenie, jakoby osoba mówiąca o chęci popełnienia samobójstwa, miała go nie popełnić – badania potwierdzają, iż nawet 80% osób planujących samobójstwo deklarowało wcześniej takie zamiary w swoim otoczeniu. Duże znaczenie ma nie tylko uważne słuchanie chorego, ale również rozmowa z nim. Warto, abyśmy zapewnili osobę chorą, że może liczyć na nasze wsparcie. Możemy zapytać chorego, jakiej pomocy od nas potrzebuje – depresja może utrudniać codzienne funkcjonowanie. Nie chodzi o to, aby wyręczać chorego we wszystkim, ale o to, aby pomóc mu ze sprawami, z którymi realnie nie ma możliwości poradzenia sobie w danym momencie ze względu na swój stan psychiczny (mogą to być np. sprawy urzędowe czy organizacja pogrzebu po śmierci bliskiej osoby). Możemy zachęcać chorego do robienia rzeczy, które kiedyś sprawiały mu radość (np. do powrotu do hobby), do podejmowania drobnych aktywności, takich jak dbałość o higienę osobistą czy uczestnictwo w codziennych obowiązkach domowych (np. zebranie talerzy po obiedzie). Nie należy jednak wywierać na chorym presji czy wzbudzać w nim poczucia winy lub wyrzutów sumienia z powodu nieradzenia sobie z obowiązkami. Jeśli osoba chora chciałaby porozmawiać o swoim samopoczuciu – wskazane jest, abyśmy ją wysłuchali bez oceniania czy krytykowania. Niekiedy nie musimy nic mówić, wspierająca bywa sama obecność drugiej akceptującej osoby, poświęcanie choremu swojego czasu i uwagi. Istotne znaczenie ma również motywowanie chorego do terapii i leczenia – przypominanie, że choć psychoterapia i leki nie dają natychmiastowych rezultatów, to w większości przypadków przynoszą efekty po pewnym czasie. Pomagając osobie chorej, nie możemy także zapominać o nas samych, powinniśmy dbać o siebie i swoje potrzeby i szukać wsparcia i pomocy, jeśli sytuacja nas przerasta.
Paulina Dyl
Zakład Doradztwa Dydaktycznego i Psychologii CSP
- Dane z raportu interaktywnego NFZ za rok 2023, https://app.powerbi.com/view?r=eyJrIjoiZmJhMDk5ZTYtZmVkNy00OWY1LThjYzQtZjk5ZWVjYmRkZTEyIiwidCI6IjJlNzcwYzE2LWMwNzEtNDA1Mi04MzdjLTU0NWJlZTBiMzQwYyIsImMiOjl9 [dostęp: 13.03.2024 r.].
- Narodowy Fundusz Zdrowia, Aktualności Oddziałów, https://www.nfz.gov.pl/aktualnosci/aktualnosci-oddzialow/depresja-wiecej-niz-smutek-sroda-z-profilaktyka-w-ow-nfz,590.html [dostęp: 13.03.2024 r.].
- Medyczna klasyfikacja sporządzana przez Światową Organizację Zdrowia (WHO), S. Pużyński, J. Wciórka, Klasyfikacja zaburzeń psychicznych i zaburzeń zachowania w ICD-10. Badawcze kryteria diagnostyczne, Versalius, Kraków 2000.
- Klasyfikacja zaburzeń psychicznych sporządzona przez Amerykańskie Towarzystwo Psychiatryczne, DSM-5 Kryteria diagnostyczne zaburzeń psychicznych, red. P. Gałecki, M. Pilecki, J. Rymaszewska, A. Szulc, S. Sidorowicz, J. Wciórka, Edra Urban & Partner, Wrocław 2018.
- D. Gromnicka, Depresja. Jak pomóc sobie i bliskim, Samo Sedno, Warszawa 2012.
- C. Hammen, Depresja, Gdańskie Wydawnictwo Psychologiczne, Gdańsk 2004.
- S. Pużyński, Depresja i zaburzenia afektywne, Wydawnictwo Lekarskie PZWL, Warszawa 2002.
- Tamże.
- A. Popiel, E. Pragłowska, Psychoterapia poznawczo-behawioralna, teoria i praktyka, Paradygmat, Warszawa 2008.
- Tamże.
- J. Beck, Terapia poznawczo-behawioralna. Podstawy i zagadnienia szczegółowe, Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2012.
- S. Pużyński, Depresja i zaburzenia afektywne.
- Tamże.
- B. Hołyst, Suicydologia, Wolters Kluwer, Warszawa 2023.
Bibliografia:
Beck J., Terapia poznawczo-behawioralna. Podstawy i zagadnienia szczegółowe, Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2012.
Gordon T., Edwards W.S., Rozmawiać z pacjentem. Podręcznik doskonalenia umiejętności komunikacyjnych i budowania partnerskich relacji, Wydawnictwo Szkoły Wyższej Psychologii Społecznej „Academika”, Warszawa 2009.
Gromnicka D., Depresja. Jak pomóc sobie i bliskim, Samo Sedno, Warszawa 2012.
Hammen C., Depresja, Gdańskie Wydawnictwo Psychologiczne, Gdańsk 2004.
Hołyst B., Suicydologia, Wolters Kluwer, Warszawa 2023.
Kryteria diagnostyczne zaburzeń psychicznych DSM-5, red. P. Gałecki, M. Pilecki, J. Rymaszewska, A. Szulc, S. Sidorowicz, J. Wciórka Edra Urban & Partner, Wrocław 2018.
Okun B., Skuteczna pomoc psychologiczna, Instytut Psychologii Zdrowia, Warszawa 2002.
Popiel A., Pragłowska E., Psychoterapia poznawczo-behawioralna, teoria i praktyka, Paradygmat, Warszawa 2008.
Pużyński S., Depresja i zaburzenia afektywne, Wydawnictwo Lekarskie PZWL, Warszawa 2002.
Pużyński S., Wciórka J., Klasyfikacja zaburzeń psychicznych i zaburzeń zachowania w ICD-10. Badawcze kryteria diagnostyczne, Versalius, Kraków 2000.
Ustawa z dnia 19 sierpnia 1994 r. o ochronie zdrowia psychicznego (Dz. U. z 2022 r. poz. 2123, z późn. zm.).
Zarządzenie nr 805 Komendanta Głównego Policji z dnia 31 grudnia 2003 r. w sprawie „Zasad etyki zawodowej policjanta” (Dz. Urz. KGP z 2004 r. Nr 1, poz. 3).
Understanding depression. From distorted thinking to disease. A compendium of knowledge
The purpose of this article is to sensitize police officers and police employees to the issue of depressive disorders. The paper presents the symptoms of depression and its possible causes, as well as draws attention to the influence of so-called ”distorted thinking”, according to the concept of Aaron Beck, on the formation of this disease. Moreover, the article provides information on which specialists to seek help from, and what are the differences in competence between a psychiatrist and a psychologist or psychotherapist. In addition, general tips on how to support people suffering from depression are also included.
Tłumaczenie: Katarzyna Olbryś